
糖尿病内科

糖尿病内科
糖尿病とは、血液中のブドウ糖(血糖)が慢性的に高くなってしまう病気の総称です。糖尿病には大きく分けて1型や2型などの種類があり、それぞれ原因や治療法が異なります。日本国内では2型糖尿病が圧倒的に多く、全体の約90%以上を占めます。
2型糖尿病は、インスリンが十分に分泌されなくなる、または、分泌されていても体の細胞がインスリンに抵抗性を持つことで発症します。遺伝的な要因に加え、肥満・運動不足・食生活の乱れなどの生活習慣が大きく影響しています。
2型糖尿病の治療において、高い血糖値を基準値に近づけることだけが診療目的ではありません。血圧・脂質・体重のコントロールも行い、糖尿病合併症(網膜症、腎症、神経障害および大血管症)を起こさないよう、また高度な病状に進めないよう、糖尿病のない人と変わらない寿命とQOLを確保することを最終目的とします。
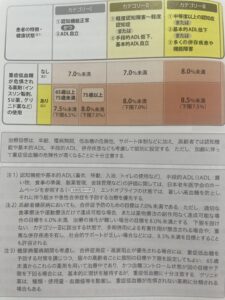 [日本糖尿病学会編・著 糖尿病治療ガイド2024 100頁]
[日本糖尿病学会編・著 糖尿病治療ガイド2024 100頁]
収縮期血圧 130 mmHg未満
拡張期血圧 80 mmHg未満
LDL -コレステロール 120 mg/dL未満
HDL -コレステロール 40 mg/dL以上
空腹時中性脂肪 150 mg/dL未満
随時中性脂肪 175 mg/dL未満
※ただし、LDL -コレステロールについては、末梢動脈疾患、細小血管合併時、喫煙ありの場合100 mg/dL未満、冠動脈疾患またはアテローム血栓性脳梗塞の既往がある場合は、70 mg/dL未満です。
目標体重(kg)=[身長(m)]2×22〜25(目標BMI)
BMI(Body Mass Index)=体重(kg)÷[身長(m)]2
また、併せて持っている他の病気の治療に対して、今の血糖コントロール状況が支障を与えないようにきっちりと治療しておくことも大切です。血糖コントロールが不良の場合、がんが発見されても、白内障の手術をすぐ受けたくても、血糖治療目的の入院が優先されてしまうことは少なくありません。
2型糖尿病は、次のような人に起こりやすいことがわかっています。
治療の三本柱は、1)食事療法、2)運動療法、3)薬物療法です。薬の治療を行う前段階の方だけでなく、飲み薬治療や注射治療中の方であっても、日常生活の中での食事療法と運動療法が大切になります。
炭水化物の摂取量を調整することから開始します。カロリー制限だけを気にして食事量を減らすばかりでは、患者さんの好きなものが食べられず、治療継続が難しくなります。「厳しいエネルギー制限」、「食品交換表を用いた計算」を強調されすぎて、食事療法を継続できなければ意味がありません。
具体的には、主食(米・パン・めん類)、イモ・カボチャ・トウモロコシなどの糖質の多い野菜、果物、菓子や清涼飲料水などの嗜好品、調味料や揚げ物の衣に含まれる糖質を含む炭水化物を特に夕食で制限すること、お菓子(せんべいなど味が甘くないものを含む)や果物などの間食を控えることを勧めています。
食事療法には、次のようなポイントがあります。
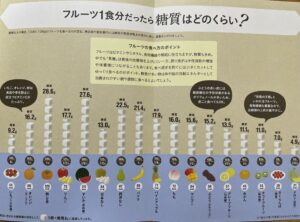
下の写真は、間食の糖質量をまとめた表です。カステラやメロンパンで特に多いことが示されています。

下の写真は、果物の糖質量をまとめた表で、柿やすいかで特に多いと示されています。
運動の種類としては、歩行、ジョギング、水泳などの有酸素運動を勧めています。糖質と脂肪酸の効率の良い燃焼のために、運動は20分以上の持続が望ましいです。登山やゴルフなどのかなりの時間を歩く運動でも、週に1〜2回のみでは、治療効果が乏しくなってしまいます。一回の運動の効果は、24〜48時間しか続かないからです。
具体的には、通勤や買い物などの外出時になるべく車を使わないこと、エレベーターやエスカレーターを使わず階段を使うことなどによって歩く機会を増やし、1日おきに週に150分かそれ以上、週に3回以上、運動をしない日が2日間以上続かないように行い、20分以上持続することを勧めています。
歩行運動では1回15〜30分間、1日2回、1日の運動量として歩数は1万歩以上が適当です。
ただし、これらの場合でも日常生活における体動が制限されることはまれであり、安静を必要とすることはありません。
ご自身でただ気をつけるだけでは十分な効果が現れない場合もあります。当院では医師、療養指導看護師、管理栄養士が、食事療法や運動療法の生活アドバイスをさせていただきます。
食事・運動療法だけでは血糖値が非常に高い場合、血糖値を下げる飲み薬の治療を検討します。薬物療法では、患者さん個々の病状・病態や糖尿病の段階に合わせて、飲み薬の治療を行います。まずは患者さんのライフスタイルやご希望をお聞きしながら、治療を提案させていただきます。
当院での血糖値を下げる飲み薬としては、①ビグアナイド薬、②SGLT2阻害薬、③チアゾリジン薬、④イメグリミン、⑤DPP-4阻害薬、⑥スルホニル尿素(SU)薬が挙げられます。
本剤は、主に肝臓からの糖の放出を抑える作用、インスリン抵抗性(インスリンの分泌量が十分であってもインスリンが効きにくくなっている状態)改善により筋肉や脂肪組織における糖の取り込みを促進させる作用、小腸での糖吸収を抑える作用などによって血糖値を下げます。
腎臓において、尿は尿細管を通って運ばれます。近位尿細管では、尿中に含まれる糖を血管内へ運ぶ吸収(再吸収)が行われています。尿細管から血管内へ糖を運ぶ役割を果たしているのがSGLT2という運び屋的な物質です。本剤は、腎臓の近位尿細管においてSGLT2を阻害し、尿としての糖排泄を促すことで血糖値を下げます。本剤には、血糖を下げるだけではなく、腎臓および心臓保護、ナトリウム利尿および降圧効果、貧血改善、血清尿酸値を低下させる効果など、多彩な作用があります。
本剤は、肥大化した脂肪細胞に作用し小型の脂肪細胞にかえることで、インスリンの抵抗を改善、ブドウ糖を取り込みやすくすることで血糖値を下げます。また、筋肉組織では、グリコーゲンの合成や解糖作用の亢進、TNF-α(サイトカインと呼ばれる体内物質)産生抑制によって糖の取り込みや糖の利用を促すことで、血糖値を下げます。
本剤は、ミトコンドリアの機能を改善させることなどにより、血糖に応じたインスリン分泌を促す作用(膵作用)と、肝臓及び骨格筋での糖代謝を改善する作用(膵外作用:糖新生の抑制及び糖取り込み能の改善)により、血糖値を下げます。また、膵β細胞の保護作用も報告されており、本剤の投与により膵β細胞のアポトーシスが抑制され、長期的な膵機能の維持に寄与する可能性があります。
体内には食物の摂取後にインスリン分泌を促すインクレチンがあります。GLP-1はインクレチンの一つで、体内でDPP-4という酵素によって分解されます。本剤は、DPP-4を阻害することでGLP-1の働きを高め、血糖が高い時にインスリン分泌を促進することによって血糖値を下げます。そのため、単剤使用では低血糖リスクが低く、高齢者にも比較的安全に使用でき、我が国において糖尿病治療薬の処方を受ける8割が使用しています。
インスリンは血糖を下げるホルモンであり、膵臓のβ細胞から分泌されます。本剤は、膵臓β細胞のスルホニルウレア(SU)受容体に結合することによって、膵臓からのインスリン分泌を促し、血糖値を下げます。
写真は、当院の血糖値を下げる飲み薬一覧です。左上から右上に向かって、ビグアナイド薬(メトホルミン)、SGLT2阻害薬(ルセフィ)、チアゾリジン薬(ピオグリタゾン)、イメグリミン(ツイミーグ)です。左下はDPP-4阻害薬(テネリア、オングリザ)、右下はSU薬(グリメピリド)です。写真上の4種類は主に肥満の方、写真下の2種類は非肥満の方に処方します。
下記は、それぞれの薬の副作用と注意点です。血糖値を下げる薬のため、冷や汗、気持ちが悪くなる、手足がふるえる、ふらつくなどの低血糖症状は、副作用として共通しています。
下痢、吐き気、腹痛、筋肉痛、倦怠感、脱力感などが出現することがある。
利尿作用により、多尿や頻尿、脱水などの症状が出現することがある。
疲れやすい、足がむくむ、急に体重が増えたなどの症状が出現することがある。
吐き気、下痢、便秘などの消化器症状が出現する場合がある。
便秘、胃部不快感、吐き気、下痢などの消化器症状が出現することがある。
冷や汗がでる、気持ちが悪くなる、手足がふるえる、ふらつく、力のぬけた感じがするなどの症状が急に出現したり持続したりする。
血糖値を下げる飲み薬が効かない場合、食事・運動療法だけでは血糖値が非常に高い場合などで注射治療を検討します。注射をはじめて導入する患者さんにとって、注射に伴う痛みや心理的負担を週に1回だけにすることの意義は大きいと考えられます。
また、認知症を合併した患者さんにとって、注射手技を習得することは容易ではありません。患者さんの代わりに注射する家族や医療スタッフにとって、毎日注射する場合と比べ、週1回の注射は、家族や医療スタッフの負担も減らすことができます。
そのため、患者さんの病状として可能ならば、負担を少なく治療できる週1回の注射を提案します。外来での自己注射導入や血糖自己測定を開始する際は、療養指導看護師が指導サポートいたします。
週1回の注射には、①GIP/GLP-1受容体作動薬、②GLP-1受容体作動薬、③インスリンがあります。
食事を摂取し血糖値が上がると、小腸上部からGIP、小腸下部からGLP-1が分泌され、膵臓に作用してインスリンの分泌を促進すると共に、血糖上昇作用を持つグルカゴンの分泌を抑制します。
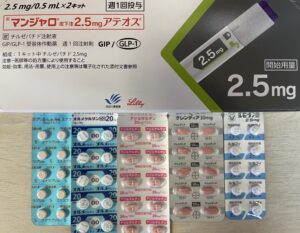
2023年に登場したマンジャロは、このGIP及びGLP-1の受容体に作用することで、血糖に応じたインスリン分泌を促します。GIPには脂肪細胞に作用して脂肪の分解を促す作用もあります。GLP-1には脳の中枢神経に作用したり、胃の内容物の排出を抑えたりすることによって、食欲を抑える作用もあります。これらの作用による体重減少効果もあるため、BMI(Body Mass Index=体重(kg)÷[身長(m)]2で23以上の患者さんに使用します。
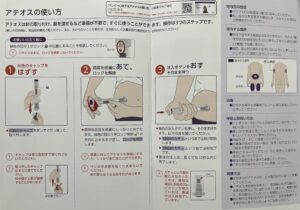
マンジャロは、操作が簡単なアテオスという専用ペンで、1週間に1回投与します。アテオスの名称は、「あてて、押す」という使い方に由来しています。

食事に関係なく、朝昼夕のいつでも、患者さんが投与しやすいタイミングを選択できます。下の写真は、アテオスの使い方を具体化したものです。
下の写真のように、週1回2.5 mgから開始し、4週間投与した後、週1回5 mgに増量します。その後は適宜増減し、週1回5 mgで効果不十分な場合は、4週間以上の間隔で2.5 mgずつ増量できます。

マンジャロは、優れた体重減少効果のため、テレビやSNSで話題になっており、医療費を自費で支払っている方がいるようです。自費の場合、オンライン診療でマンジャロを購入すると、マンジャロの低用量の2.5㎎で1ヶ月あたり2万円以上、標準用量の5㎎で1ヶ月あたり5万円前後はかかってしまいます。
下の写真は、保険診療における、マンジャロの用量別薬価と自己負担額の目安です。
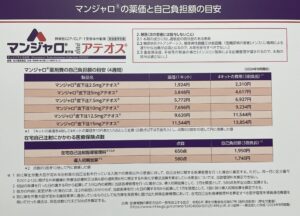
最初の3か月のみ導入初期加算という費用が発生するため少し高めで、4ヶ月目以降はそれがなくなり、一定の費用になります。マンジャロだけでなく、飲み薬も処方されている場合、追加料金がかかります。実際の自己負担額の詳細は、70歳未満で医療費の窓口負担割合が3割の場合、以下のとおりです。
・再診+処方+検査料:約2000〜2500円/回
・在宅自己注射指導管理料:1,950円/月
・導入初期加算:1,740円/月(※初回〜3ヶ月のみ)
合計:①初回〜3か月:約5,000〜6000円/回
②4か月目以降:約4000〜5000円/回
GLP-1の受容体に作用することで、血糖に応じたインスリン分泌を促します。食欲抑制効果が少なく、BMI23未満の患者さんにも使用できます。
2025年9月、国際学術誌Frontiers in Clinical Diabetes and Healthcareのオンライン版にて、京都大学や岐阜大学の研究チームは、GLP-1受容体作動薬の治療効果が「食行動のクセ」と関連していると報告しました。食べ方のクセは、「日本語版オランダ摂食行動質問票」を使い、「外発的摂食行動=食べ物の見た目や匂いといった外からの刺激につられて食べてしまう傾向」、「情動的摂食行動=怒りや不安など、感情の変化で食べてしまう傾向」、「抑制的摂食行動=ダイエットや健康管理のために、自分で食事を控えようとする傾向」という3つのタイプに分類して評価されました。GLP-1受容体作動薬による治療を1年間続けた結果、治療開始時から外発的摂食行動の傾向が強かった患者では統計学的に有意に体重が減っており(p=0.03)、HbA1cの改善も大きい傾向でした。一方で、情動的摂食行動や抑制的摂食行動の傾向が強かった患者では体重もHbA1cも統計学的に改善されませんでした。以上の結果より、GLP-1受容体作動薬の治療開始前に、質問票を使って患者の食行動のクセを把握することで、治療効果をある程度予測できる可能性が示されました。
食後に血糖値が上昇すると、膵臓からインスリンが分泌されます。インスリンが細胞の受容体に結合すると、細胞は血液中のブドウ糖を取り込み、エネルギー源として利用します。余ったブドウ糖はインスリンの働きによりグリコーゲンに合成され蓄えられます。これらの作用により血糖値が下がります。
持効型インスリン製剤は、24時間分泌される「基礎インスリン」の不足を補うために使用されます。従来は1日1〜2回の投与が必要でしたが、2025年1月、週1回投与が可能な新たな持効型インスリン製剤「インスリン アウィクリ」が本邦で発売されました。
アウィクリは、皮下注射後に可逆的にアルブミンと結合しますが、緩徐にアルブミンから解離し、インスリン受容体と結合して作用することで、血糖降下作用が1週間にわたって持続します。
写真は、当院の週1回自己注射の一覧です。左と右上はマンジャロ、右の真ん中はトルリシティ、右下はアウィクリです。
下記は、各種週1回注射の主な副作用と注意点です。血糖値を下げる薬のため、冷や汗、気持ちが悪くなる、手足がふるえる、ふらつくなどの低血糖症状は、副作用として共通しています。
嘔吐、腹痛、悪心 、下痢 、便秘、食欲不振などの消化器症状が出現することがあります。
マンジャロほどではありませんが、悪心 、下痢 、便秘などの消化器症状が出現することがあります。
糖尿病性網膜症の顕在化・増悪、注射部位反応、体重増加などが出現することがあります。
1型糖尿病は、膵臓がインスリンをほとんど作れなくなることによって血糖値が上昇する病気です。膵臓のインスリン分泌を担うβ細胞が自己免疫によって破壊されることが主な原因と考えられています。膵臓がインスリンをほとんど作れないため、インスリンを継続的に注射する必要があります。
糖尿病の患者さんのうち、1型糖尿病は10人に1人もいません。若い方の糖尿病では1型糖尿病が多いですが、年齢に関係なく発症が見られます。
2型糖尿病と比較すれば圧倒的に若い年齢層で発症する方が多いです。ですから、進学、就職、結婚、月経、出産・妊娠などの生涯イベントの機会ごとに、治療方法や生活注意、心構え、配慮、サポート体制について、相談をします。
治療は強化インスリン療法(毎食前の超速効型インスリンと就寝前の持効型インスリン)が基本です。高血糖と低血糖を繰り返す不安定型もあり、血糖自己測定を参考にしたインスリン量の調整が大切です。
糖尿病の初期においては、健康診断などで尿に糖がでている、血糖値がやや高いと指摘はされることがあっても、そのころはまだ自覚症状のない方がほとんどです。
この状態を数年放置すると持続的な高血糖によって全身の血管が障害され、合併症による症状が出現することがあります。
おもに全身の細い血管が障害されて症状が起こります。いずれも初期には自覚症状がないため、定期的な検査が必要です。
血糖値が高い状態が続くことで、糖尿病の早い段階から腎臓が障害を受けて、徐々に機能が低下します。腎臓の糸球体という部分の毛細血管が悪くなり、適切な治療をせずに進行すると、腎臓の機能が停止し(尿が作れなくなる)、腎不全になります。人工透析になる原因の1位がこの糖尿病腎症です。
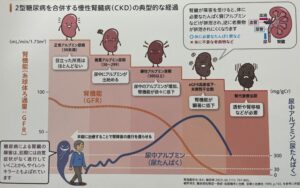
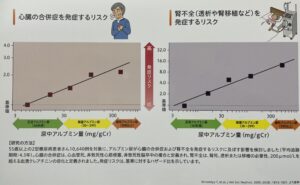
当院では、約3ヶ月に1回、アルブミン尿を測定し、腎症の重症度を判定しています。尿中のアルブミンが増えるほど、心臓の合併症や透析などに至るリスクが高まることから、改善させる治療が大切です。
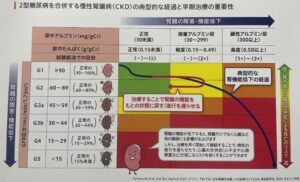
糖尿病腎症が進行すると、腎臓の機能を戻すことが難しくなるため、治療を早く開始して、継続することが重要です。
糖尿病腎症の進行を抑える方法は、生活習慣の改善と薬物療法が基本です。
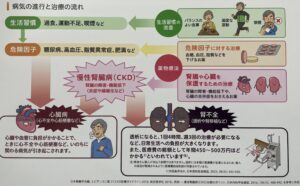
高血圧治療薬である ACE阻害薬やARB、非ステロイド型MR拮抗薬、糖尿病治療薬の SGLT2阻害薬やGLP-1受容体作動薬に腎保護作用があると報告されており、当院でも必要に応じて使用しております。
下の写真は、当院の糖尿病腎症の治療薬です。
三大合併症の中で最も早く症状が出現します。手足のしびれや痛み、さらに悪化するとケガや火傷の痛みに気づかないなど、手足の末梢神経障害の症状が出ます。
その他、筋肉の萎縮、筋力の低下や胃腸の不調、発汗異常、立ちくらみ等、様々な自律神経障害の症状も出ることがあります。
当院では、手足の痛みやしびれに対して、飲み薬による治療をしています。具体的には、神経障害性疼痛薬やセロトニン・ノルアドレナリン再取り込み阻害薬などを用いて、症状が和らげていきます。
網膜の血管が悪くなり、視力が弱まります。重症化すると失明する場合もあります。また、白内障になることも多いといわれています。
定期的な検査、また合併症を早期に発見し加療することで失明への進行を阻止する必要があります。
当院では、糖尿病と診断されたばかりの患者さんのみならず、診断後に一度も眼科を受診したことがない患者さんにも、自宅または職場最寄りの眼科受診を勧めています。
など。
その他の合併症が疑われる方には、当院にて心電図、胸部レントゲン、便潜血検査、尿検査(※自費診療で早期がん発見目的のマイシグナル)などを必要に応じて行います。当院では対応が難しい場合、小川赤十字病院、瀬川病院、埼玉県立循環器・呼吸器病センターなど適切な医療機関に紹介します。